Dr Françoise DOMINÉ
Le terme « troubles du comportement alimentaire (TCA) » désigne un ensemble de perturbations du comportement alimentaire, modérées à sévères, pouvant entraîner des répercussions négatives sur la santé physique et mentale de l’individu. On distingue communément les TCA typiques, les plus connus (anorexie mentale, boulimie nerveuse et hyperphagie boulimique), et les TCA atypiques, souvent méconnus mais davantage répandus. Ces derniers sont souvent banalisés, sous-dépistés et sous-diagnostiqués. Or, en l’absence d’une prise en charge adéquate et précoce, ils peuvent s’aggraver et entraver grandement la qualité de vie de l’individu et son développement, mais ils peuvent aussi évoluer vers des formes plus sévères de TCA telles les formes plus typiques. Plus le diagnostic et la prise en charge d’un trouble alimentaire sont précoces, plus le pronostic sera favorable. Aussi, toute variation pondérale inattendue chez un adolescent et toute modification de ses habitudes alimentaires doivent susciter un questionnement.
Le pic d’incidence des troubles des conduites alimentaires se situe entre 14 et 17 ans, bien qu’ils puissent également émerger à des âges plus jeunes ou à l’âge adulte. Ils sont plus fréquents chez les filles, mais les garçons sont aussi concernés. Il est important d’y être attentif également chez ces derniers.
- L’anorexie concerne environ 9 filles pour 1 garçon
- La boulimie concerne environ 5 à 7 filles pour 1 garçon
- L’hyperphagie boulimique touche 3 filles pour 2 garçons
GENÈSE DES TROUBLES ALIMENTAIRES
Les troubles des conduites alimentaires sont d’origine multifactorielle. Les facteurs favorisant leur émergence sont nombreux et variés, pouvant être de nature psychologique, systémique, neuroendocrinologique ou comportementale. L’avancement de la recherche permet également d’entrevoir une possible implication de mutations génétiques. Développer toutes les origines possibles n’est pas le propos de cet article, mais il nous semble important de mentionner certains facteurs ou mécanismes, retrouvés quasi systématiquement chez tous les patients.
L'insatisfaction corporelle
L’insatisfaction corporelle concerne entre 40 et 50 % des adolescents et les conduit parfois à mettre en place des comportements de contrôle pondéral pouvant compromettre leur santé (Miceli, 2015, Jacobi 2011). Il a été montré récemment que 70 % des adolescentes souhaiteraient perdre du poids (EUTEACH, HBSC). En 2008, une étude, réalisée auprès de plus de 4.000 garçons âgés de 16 à 20 ans, révélait que la moitié d’entre eux se disaient fortement préoccupés par leur silhouette, et 1 sur 5 était engagé dans des conduites alimentaires perturbées telles les vomissements volontaires, l’hyperphagie boulimique, l’hyperactivité sportive, la restriction volontaire ou encore le jeûne (Dominé, 2008). Les préoccupations autour de l’alimentation et du poids sont donc fréquentes chez les adolescents et ce, également chez les garçons. Or, il existe un lien puissant entre insatisfaction corporelle, manoeuvres de restriction alimentaire et émergence d’un trouble des conduites alimentaires. Lorsque, dans l’enfance ou l’adolescence, une attention particulière est portée sur le poids, la silhouette et l’alimentation, ou lorsqu’une manoeuvre de restriction alimentaire est instaurée voire imposée, le risque de développer par la suite un trouble du comportement alimentaire est nettement accru (risque multiplié par 8). (Patton, BMJ 1999)
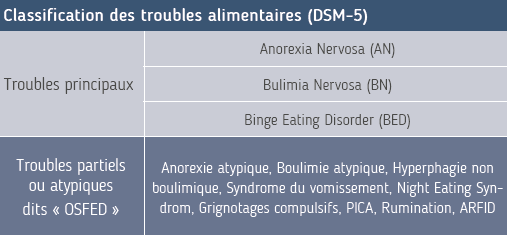 Classification des troubles alimentaires selon le DSM-5. American Psychiatric Association, DSM-5 :
Classification des troubles alimentaires selon le DSM-5. American Psychiatric Association, DSM-5 :
diagnostic and statistical manual of mental disorders, 5e édition, Washington D.C. American
Psychiatric Association, 2013.
L'influence des pairs et des médias
Au travers des médias (films, séries, magazines, publicités, internet …), des critères puissants de réussite sociale, professionnelle et personnelle sont véhiculés, parmi lesquels la minceur tient une place de premier choix. Plus de 33 % des femmes qui y sont exposées présentent un indice de masse corporelle (IMC) inférieur à 18 kg/m² (insuffisance pondérale, selon les courbes Hauspie, 2004). En réalité, seules 3 % des femmes présentent naturellement un IMC de 18 et remplissent donc ces conditions de minceur de manière constitutionnelle et physiologique. Par ailleurs, 99 % des photos sont encore retouchées, en particulier pour masquer les signes inquiétants de maigreur et donner une impression de bonne santé à ces personnes en sous-poids (les côtes et os iliaques sont gommés, les seins sont embellis, les bras remusclés, les joues remplumées …). Ceci laisse entendre que cette minceur est accessible au plus grand nombre et fait partie d’une norme de bonne santé dans laquelle il est attendu de s’inscrire. En témoignent les nombreux magazines poussant le grand public à l’amincissement à l’approche de l’été, proposant des régimes ou des exercices physiques qui seront ensuite relayés au travers des réseaux sociaux par ceux qui les pratiquent avec succès, renforçant encore l’idée qu’ils sont à la portée de tous.
Si 3 % des femmes remplissent spontanément ces conditions de minceur de manière constitutionnelle et physiologique, les autres ont un IMC supérieur ... ou sont continuellement au régime ! Pour la plupart, ceci engendre un profond sentiment d’échec, encore renforcé par l’influence des pairs et les nombreuses conversations échangées autour du poids, de la nourriture et de la silhouette, ce que l’on nomme communément le « fat talk ».
Un processus largement répandu dans les troubles des conduites alimentaires : la restriction cognitive
La restriction cognitive est la conséquence désastreuse de la pratique de régimes à répétition. Dans ces manoeuvres de restriction alimentaire volontaire, l’alimentation se trouve essentiellement régie par un système de pensées fait de règles bien établies à suivre à tout prix et pour la plupart infondées, que l’individu a lues, entendues, parfois imaginées, et qu’il a faites siennes. Cela passe par le comptage des calories, l’analyse minutieuse de toutes les étiquettes alimentaires, l’association de certains aliments avec d’autres, le moment préconisé pour les consommer, l’anticipation de la restriction, la maîtrise abusive des repas, sans plus aucune spontanéité … Ces pensées peuvent devenir de plus en plus envahissantes et placer enfin l’individu dans un état de privation (réelle ou perçue) qui peut altérer l’humeur. Cela se solde le plus souvent par des manoeuvres de compensations alimentaires difficiles à réfréner. Ces pulsions alimentaires permettront ainsi d’activer le circuit de récompense et sa production de dopamine pour contrer cet état de tristesse ou de « déprime ».
Ainsi, alors que le patient cherche constamment à manger moins et mieux, le processus de restriction cognitive et les compensatoires alimentaires qu’il entraîne le conduisent à manger davantage et à se tourner justement vers les aliments vécus comme « dangereux ou interdits », en particulier sucrés. Ceci entraîne le plus souvent une prise de poids et un profond sentiment d’échec et de culpabilité, dégradant l’estime de soi et l’humeur des sujets, au détriment de leur relation avec leur entourage. Dans d’autres cas, la restriction cognitive peut engendrer des mécanismes de contrôle alimentaire de plus en plus puissants et cadenassés, au sein desquels le patient ne parvient plus à s’alimenter. Ce processus peut mener à l’anorexie mentale.
La restriction cognitive doit donc être la cible prioritaire des interventions de prévention des troubles alimentaires.
L'incidence sur le poids. Le cycle restriction-compensation (Fairburn)
Lorsqu’un individu se place en restriction alimentaire inadéquate durant une période relativement prolongée, son organisme s’adapte à cette pénurie énergétique en réduisant ses dépenses énergétiques de repos (DER). Lorsque la restriction calorique est levée et que l’individu se renourrit comme avant voire davantage (fringales fréquentes après restriction), c’est au sein d’un organisme au métabolisme ralenti qu’arrive massivement cette énergie. Cela se solde inexorablement par une reprise pondérale avec retour au poids initial, voire malheureusement bien souvent à un poids supérieur. Ceci explique en partie le fameux « effet yoyo » souvent rapporté par ceux qui pratiquent continuellement toute sorte de régimes restrictifs.
TROUBLES DES CONDUITES ALIMENTAIRES DITS « TYPIQUES »
L’anorexie mentale
Trois critères permettent de diagnostiquer l’anorexie mentale selon le DSM V :
- Les patient(e)s s’imposent des restrictions énergétiques menant à un poids inférieur au poids minimum attendu et nécessaire pour le sexe, l’âge et la taille (et le développement).
- Ils/elles ont une peur intense de prendre du poids.
- Ils/elles souffrent d’une altération de la perception de leur poids et de leur corps avec une influence sur l’estime de soi et un déni de la gravité de leur état de maigreur.
L’anorexie présente une étiologie multifactorielle complexe, impliquant l’interaction d’une prédisposition génétique et de certains facteurs de risque (environnementaux et individuels). D’autres facteurs de risque peuvent être rencontrés :
- Un BMI en-dessous du P10 ou au-dessus du P90.
- Une faible estime de soi.
- Un profil de personnalité de type perfectionniste.
- La pratique de certains sports de haut niveau pour lesquels le contrôle du poids est important (danse, marathon, gymnastique, karaté, judo …).
- Une histoire de maltraitance.
Évolution
L’évolution de l’anorexie est très souvent rapide (entre trois et six mois). La perte de poids au départ discrète, s’accentue rapidement pour évoluer ensuite vers une dénutrition sévère. Idéalement, il faut la dépister de manière précoce pour intervenir avant l’apparition des nombreuses complications médicales. Mais cette détection précoce est difficile. Les patients, bien souvent dans le déni de leur état et/ou ne souhaitant pas être aidés, dissimulent leur maigreur dans de larges vêtements, mangent devant leurs proches pour les rassurer mais se privent ensuite à l’insu de ceux-ci ou dépensent leur énergie à outrance. Ils restent performants sur le plan intellectuel, n’éveillant aucun soupçon … Petit à petit, on constate une dégradation de l’humeur, du sommeil et des capacités intellectuelles avec un ralentissement général qui finira par tirer la sonnette d’alarme, souvent tardivement …
Les complications somatiques (voir ci-après) sont nombreuses. L’anorexie mentale se caractérise par la gravité de son pronostic puisqu’il s’agit d’une maladie qui, non prise en charge, reste mortelle.
L’aménorrhée : un signe d’anorexie ?
L’aménorrhée secondaire – ou absence de règles pendant au moins trois cycles – était auparavant reprise dans les critères du DSM 4 pour diagnostiquer l’anorexie. Ce critère a été retiré dans la nouvelle version du DSM 5, au vu du nombre important de filles plus jeunes concernées alors qu’elles sont toujours en aménorrhée primaire ou de jeunes filles sous oestro-progestatifs, masquant l’arrêt des règles.
Toutefois, il a été démontré que +/- 50 % des patientes anorexiques seraient déjà en aménorrhée avant le début de la perte de poids, dès lors que l’envahissement cognitif autour du poids et de l’alimentation s’accroît, ceci par des mécanismes centraux encore mal compris impliquant probablement la leptine (Dominé et Bourguignon, 2005). Bien qu’elle ne fasse plus partie des critères de diagnostic, l’aménorrhée demeure un élément important à prendre en compte dans le suivi des jeunes patientes, notamment en raison des répercussions sur l’ostéogenèse.
En ce qui concerne les garçons, un mécanisme similaire est suspecté puisque chez les garçons souffrant d’anorexie, la puberté et le pic de croissance sont souvent ralentis voire bloqués, avec une diminution significative du taux sanguin de testostérone, d’hormone de croissance (IGF1) et des hormones hypophysaires (LH/FSH) impliquées dans le contrôle du développement pubertaire.
Prise en charge pluridisciplinaire
Puisqu’il s’agit d’une maladie mentale à répercussions somatiques, la prise en charge de l’anorexie se doit d’être pluridisciplinaire. Au CHR Liège, elle implique l’étroite collaboration entre pédiatre, pédopsychiatre, psychologue et diététicien. Et ce, du début jusqu’à la fin du suivi, qu’il soit ambulatoire, hospitalier ou les deux.
Une hospitalisation est parfois nécessaire, en pédiatrie voire aux soins intensifs dans un premier temps. En effet, lorsque la dénutrition est sévère, la priorité doit être donnée au maintien des fonctions vitales et au retour à un poids minimum acceptable : mise au repos, monitorage et soutien des fonctions vitales, renutrition progressive et contrôlée, parfois assistée à l’aide d’une sonde nasogastrique si le patient ne peut se réalimenter seul. Parallèlement à cela, et en fonction de son état somatique et neurologique, le suivi psychologique et psychiatrique est bien entendu assuré.
Il prendra d’ailleurs la première place lorsque le poids le permettra et que le transfert de la salle de pédiatrie vers la salle de pédopsychiatrie pourra s’envisager. La durée de l’hospitalisation est indéterminée et dépend de l’évolution de chaque patient. Un cadre est posé par l’équipe soignante sous forme d’un « contrat de poids » qui fonctionne étape par étape. Il est établit dès le début du traitement et doit être accepté par le patient et ses parents, dont la collaboration est indispensable. Le soutien apporté aux familles est essentiel et les parents sont impliqués étroitement dans le suivi de leurs enfants.
Après l’hospitalisation, la prise en charge se poursuit en ambulatoire sous forme de consultations individuelles et familiales avec les différents intervenants, elle peut s’étendre sur plusieurs années si cela s’avère nécessaire. Une ré-hospitalisation doit parfois être envisagée car les rechutes sont possibles (30 %). Lorsque l’état somatique et le contexte le permettent, un traitement ambulatoire peut être proposé. Celui-ci permet d’éviter l’hospitalisation mais demande une grande mobilisation de toute la famille. Il s’inspire du modèle de la « family based therapy » (FBT) et impose un suivi ambulatoire clinique et psychiatrique conjoint et soutenu. Dans ce contexte, les parents sont placés en « co-thérapeutes » et sont spécifiquement soutenus et encadrés tout au long du suivi.
Le CHR Liège, grâce à l’étroite collaboration entre ses services de réanimation, pédiatrie et pédopsychiatrie, est le seul hôpital en Wallonie à proposer un suivi complet de l’anorexie, depuis la prise en charge de l’urgence somatique jusqu’à la fin du suivi ambulatoire.
La boulimie nerveuse
Le DSM V a défini 5 critères pour diagnostiquer la boulimie :
- La survenue récurrente de crises (absorption d’une grande quantité de nourriture, en un temps limité) et un sentiment de perte de contrôle.
- Des comportements compensatoires visant à prévenir la prise de poids (vomissements, laxatifs, jeûne, activité physique …).
- Les crises et comportements compensatoires surviennent au moins une fois par semaine sur une période de trois mois (contre deux fois par semaine dans le DSM IV).
- L’estime de soi est influencée par le poids et la silhouette.
- Le trouble peut apparaître sans épisode d’anorexie mentale.
Les patient(e)s atteint(e)s de boulimie s’imposent fréquemment des périodes de privation alimentaire, soldées par des « rattrapages alimentaires » sous forme de crises d’hyperphagie parfois très violentes. Ils/elles culpabilisent et optent alors pour un comportement compensatoire, tel que cité plus haut, en vue de maîtriser leur poids. Chez ces patient(e)s, le poids peut être égal, insuffisant ou supérieur au poids normal pour le sexe, l’âge et la taille. Au-delà des conséquences somatiques, les conséquences sur la qualité de vie du patient peuvent être très importantes, tant sur les plans social, psychologique, scolaire ou professionnel, que financier.
L’hyperphagie boulimique
Elle se caractérise, selon le DSM V, par 5 critères :
- La survenue récurrente de crises de boulimie avec un sentiment de perte de contrôle.
- Les crises sont associées à au moins 3 des critères suivants : Prise alimentaire extrêmement rapide et bien supérieure à la normale - Le/la patient(e) mange jusqu’à ressentir une distension abdominale inconfortable - Il/elle mange de grandes quantités de nourriture sans sensation de faim - Il/elle mange seul(e) car se sent gêné(e) de manger une telle quantité de nourriture - Après les crises : dégoût de soi, dépression ou grande culpabilité.
- Le comportement boulimique est source de souffrance marquée.
- Le comportement boulimique se manifeste au moins une fois par semaine sur une période de trois mois.
- Le comportement boulimique n’est pas associé à des comportements compensatoires inappropriés.
L’hyperphagie boulimique entraîne très souvent un surpoids ou une obésité. Elle concerne environ 30 % des patients souffrant d’obésité. Comme pour la boulimie et les autres troubles, la pierre angulaire du traitement est une prise en charge pluridisciplinaire, adressant à la fois les aspects somatiques, diététiques, psychologiques et sociaux de la maladie.
Au CHR Liège, sont proposées des consultations individuelles médicales et diététiques basées sur les fondements de la thérapie cognitivo-comportementale, parallèlement au suivi psychologique ou psychiatrique. Encore une fois, des consultations conjointes sont parfois nécessaires selon les cas.
 LES TROUBLES DES CONDUITES ALIMENTAIRES DITS « ATYPIQUES » OU “OTHER SPECIFIED FEEDING OR EATING DISORDER” (OSFED)
LES TROUBLES DES CONDUITES ALIMENTAIRES DITS « ATYPIQUES » OU “OTHER SPECIFIED FEEDING OR EATING DISORDER” (OSFED)
Il s’agit d’un ensemble de comportements alimentaires responsables d’une détresse physiologique ou psychologique et entravant la qualité de vie de l’individu, mais ne répondant pas aux critères des trois principaux troubles alimentaires décrits plus haut. Encore une fois, la prise en charge doit être pluridisciplinaire, adressant à la fois les aspects somatiques, diététiques, psychologiques/psychiatriques et sociaux de la maladie.
Anorexie atypique
Forme d’anorexie dont les critères ne sont pas tous présents : ce peut être le poids qui se maintient dans une marge acceptable (ou à la limite inférieure de la norme pour l’âge et la taille) ou encore une alternance de périodes de restriction alimentaire intense et de périodes d’alimentation « normale » et régulée.
Boulimie atypique
Les crises boulimiques et/ou les comportements inappropriés de contrôle pondéral surviennent par exemple moins fréquemment ou durent depuis moins de trois mois.
Hyperphagie non boulimique
Les crises d’hyperphagie surviennent moins fréquemment que dans la forme boulimique et/ou durent depuis moins de trois mois. Elles n’entraînent pas de prise de poids. Entre les crises, les patients mangent de manière régulée.
Syndrome du vomissement
Comportement de vomissements volontaires récurrents en l’absence de crise d’hyperphagie boulimique.
Night Eating Syndrome
Épisodes récurrents de prises alimentaires nocturnes (entraînant un réveil après endormissement) ou par une consommation excessive de nourriture après le repas du soir (après 20h). Le comportement ne peut s’expliquer par des influences environnementales ou des normes sociales et s’accompagne bien souvent d’une détresse significative.
Grignotages compulsifs
Prise incessante de nourriture tout au long de la journée, sans crise boulimique compulsive franche, entraînant une prise de poids.
Pica
Trouble du comportement alimentaire caractérisé par l’ingestion durable (plus d’un mois) de substances non nutritives et non comestibles : terre, craie, sable, papier, plastique, céruse, haie végétale, couches, cendre de cigarette, etc. Son nom vient du latin pica, la pie, cet oiseau étant réputé pour avoir ce comportement. Ces ingestions ne correspondent à aucune pratique culturellement soutenue ou socialement normative. Le pica peut être bénin, ou au contraire mettre en jeu le pronostic vital. Il est souvent associé à d’autres troubles mentaux.
Rumination
Épisodes de régurgitations alimentaires répétées pendant une période d’au moins un mois. La nourriture ingérée est régurgitée et peut être re-mâchée, ré-avalée ou recrachée. Elle ne s’explique pas de manière médicale (p. ex. affection gastro-intestinale). La rumination peut être associée à d’autres troubles mentaux.
Avoidant/Restrictive Food Intake Disorder (ARFID)
Toute perturbation alimentaire entraînant une incapacité persistante à répondre de manière appropriée aux besoins nutritionnels et/ou énergétiques. Elle peut s’associer à une perte significative de poids (ou incapacité à assurer une croissance harmonieuse), une carence nutritionnelle significative, une dépendance à l’alimentation entérique ou aux suppléments nutritionnels oraux ou une perturbation du fonctionnement psychosocial. Ce comportement n’est pas dû à une indisponibilité de nourriture ni à une pratique culturelle particulière. Il n’est pas lié à l’anorexie ou la boulimie et ne s’explique pas par un état médical pathologique. Par contre, il peut être associé à d’autres troubles mentaux.